Восстановление сердца
Содержание:
- Изменения в организме и принципы диеты
- Пример меню
- Ишемическая болезнь сердца
- Причины
- «Рабочее давление» — вредный миф
- 1.Что такое ишемическая болезнь сердца?
- Каковы симптомы болезни?
- Примерное меню на неделю
- Диагностика ишемической болезни сердца
- 3.Диагностика ишемической болезни сердца
- Характеристика аглютеновой диеты
- Факторы, способствующие развитию ИБС
- Разрешенные продукты питания
- Лечебная физкультура
Изменения в организме и принципы диеты
Атеросклероз и гипертоническая болезнь — основные причины инфарктов, инсультов. Какие же изменения происходят с организмом при развитии сердечно-сосудистых заболеваний?
Повышенное давление «изнашивает» стенки сосудов. Они становятся более плотными. Возникают аневризмы (расширения просвета), стенка в этих местах истончается и может легко «рвануть» при колебании артериального давления.
Процесс образования атеросклеротических бляшек на стенках сосудов начинается уже в младенчестве, но их размер и стабильность зависят от возраста, образа жизни, наследственных особенностей. Тренд на негативное отношение к холестерину уже отходит в прошлое, но стереотип, что «лучше без него» все еще жив. Эндокринологи говорят, что около 85% циркулирующего в крови холестерина синтезируется в организме клетками печени и лишь около 15-20% поступает извне.
Жиры – это не только «наполнитель» холестериновых бляшек, но и материал для построения всех клеточных мембран, гормонов. Это витамины и естественная защита внутренних органов от смещения (амортизация), а самого человека – от переохлаждения. Значит, полный отказ от животной пищи может не улучшить, а ухудшить состояние здоровья. Но что можно изменить? Можно повлиять на количество и состав жиров, поступающих в организм.
Говоря о повреждении стенок сосудов при гипертонической болезни, атеросклерозе, надо вспомнить о белках коллагене и эластине. Они отвечают за их упругость и эластичность, гладкость внутреннего слоя стенки сосудов. Развитие атеросклероза приводит к тому, что стенки сосудов становятся более жесткими, поток крови уменьшается, сердцу «приходится» прикладывать больше усилий, чтобы протолкнуть необходимый объем. Ухудшается кровоснабжение, растет нагрузка на сердце. Процесс восстановления сосудистой стенки связан не только с достаточным количеством белков в пище, но и с наличием аскорбиновой кислоты, принимающей участие в синтезе своих структур организма.
Углеводы нужны организму, в первую очередь, как быстрый способ восполнения энергии. Но избыточное количество сахаров никуда не «уходит»: они становятся материалом для жиров. Вес человека растет, вместе с ним увеличивается нагрузка на сердце.
Согласно последним рекомендациям ВОЗ, количество поваренной соли (или хлорида натрия), которое человек получает в сутки, не должно превышать 5 г. Большее количество приводит к отекам, повышению нагрузки на сердце. К сожалению, люди привыкли считать солью лишь содержимое солонки. Они забывают, что хлорид натрия может с легкостью «спрятаться» в майонезе, кетчупе, куске колбасы или даже в творожном сыре.
Перечислив изменения, которые происходят в тканях, можно сказать, что диета для сердца и сосудов должна отвечать следующим требованиям:
-
Снабжать организм всеми питательными веществами.
-
Не выходить за пределы рекомендованной суточной калорийности.
-
Предотвращать задержки жидкости (отеков).
-
Содержать минимальное количество «вредных» жиров.
-
Обеспечивать организм достаточным количеством белка.
Витаминотерапия, прием минералов и микроэлементов оправданы лишь в тех случаях, если рацион не обеспечивает поступление их с пищей в достаточном количестве.
Отдельного внимания заслуживают калий и магний: эти ионы благотворно влияют на сердце, «успокаивают» нервную систему. Это означает, что нужно позаботиться о включении продуктов, богатых ими, в свой рацион.
Пример меню
День первый:
- Первый завтрак: свежевыжатый сок, порция овсяной каши на воде, 1 вареное яйцо, салат из капусты, огурцов и красного перца.
- Второй завтрак: тертая морковь с медом.
- Обед: макароны из муки твердых сортов пшеницы, свекольный салат с орехами.
- Полдник: 35 г миндаля, стакан черники.
- Ужин: суп-пюре из морепродуктов, овощное рагу.
- Второй ужин: 250 мл кефира 0–1% жирности.
День второй:
- Первый завтрак: некрепкий зеленый чай без сахара с лимоном и медом, гречневая каша с болгарским перцем, укропом и брокколи.
- Второй завтрак: несколько свежих яблок.
- Обед: вегетарианский борщ, кусочек черного хлеба, компот из сухофруктов.
- Полдник: 150 г творога с добавлением кураги.
- Ужин: 120 г рыбы, приготовленной на пару, гарнир из отварных овощей с растительным маслом.
- Второй ужин: йогурт с добавлением ягод.
День третий:
- Первый завтрак: фреш, гречневая каша, винегрет, отвар шиповника.
- Второй завтрак: салат из капусты, яблок, огурцов и моркови, заправленный растительным маслом.
- Обед: чашка овощного супа, 130 г фруктового желе.
- Полдник: гроздь винограда.
- Ужин: отварная рыба с картофельным пюре и растительным маслом.
- Второй ужин: простокваша.
День четвертый:
- Первый завтрак: фруктовый салат.
- Второй завтрак: молочный коктейль с бананом.
- Обед: свекольник, печеный картофель, томатный сок.
- Полдник: печеные яблоки, узвар.
- Ужин: ячневая каша с морской капустой.
- Второй ужин: йогурт.
День пятый:
- Первый завтрак: овсянка с ягодами, чай из плодов боярышника.
- Второй завтрак: салат из свежих помидоров и огурцов с зеленью, заправленный растительным маслом.
- Обед: суп-пюре картофельно-морковный со сметаной.
- Полдник: бутерброд со свежим помидором и консервированным лососем.
- Ужин: кукурузная каша с рыбной котлетой, тушеная капуста с черносливом.
- Второй ужин: простокваша.
День шестой:
- Первый завтрак: омлет из двух белков с зеленью, цикорий с добавлением обезжиренного молока.
- Второй завтрак: салат из моркови и свеклы, творожная запеканка.
- Обед: суп из морепродуктов.
- Полдник: яблоко с корицей и творогом, запеченное в духовке.
- Ужин: рыбные паровые котлетки, пюре.
- Второй ужин: салат из тертой моркови и яблок.
День седьмой:
- Первый завтрак: пара блинчиков из овсяной муки с ложкой меда, апельсин.
- Второй завтрак: чай с горстью фиников.
- Обед: Тарелка супа с фрикадельками из мякоти индейки.
- Полдник: несколько долек дыни.
- Ужин: салат из листьев салата, помидоров и отварных креветок.
- Второй ужин: некрепкий зеленый чай и немного сухофруктов.
Ишемическая болезнь сердца
 Ишемия – это патологическое состояние, характеризующееся нарушением кровоснабжения какого-либо органа, и, как следствие, дефицитом кислорода и нарушением обменных процессов в тканях этого органа. При ишемической болезни сердца (ИБС) нарушается приток крови к сердечной мышце (миокарду) по сердечным (коронарным) сосудам.
Ишемия – это патологическое состояние, характеризующееся нарушением кровоснабжения какого-либо органа, и, как следствие, дефицитом кислорода и нарушением обменных процессов в тканях этого органа. При ишемической болезни сердца (ИБС) нарушается приток крови к сердечной мышце (миокарду) по сердечным (коронарным) сосудам.
Механизм развития
В упрощенном представлении сердце представляет полый мышечный мешок, своего рода насос, проталкивающий кровь по сосудам. Миокард является, пожалуй, единственной мышцей, пребывающей в состоянии постоянной работы в течение всей жизни человека, без права даже на кратковременный отдых.
Для обеспечения такой функциональной активности требуется интенсивный обмен веществ в миокарде. А для того чтобы этот обмен поддерживался на должном уровне, необходима интенсивная доставка кислорода по коронарным артериям. Эти артерии (правая и левая) являющиеся ветвями аорты, снабжают артериальной кровью миокард.
Многие внешние раздражители, в т.ч. физические и психические нагрузки, приводят к усилению работы сердца, проявляющемуся увеличением частоты сердечных сокращений и объема прокачиваемой по сосудам крови. Потребность миокарда в кислороде при этом усиливается. В норме увеличение притока крови к миокарду достигается за счет расширения просвета коронарных сосудов. При ИБС этот механизм нарушен, просвет коронарных артерий сужен, и это приводит к гипоксии (кислородной недостаточности) миокарда.
Сужение коронарных сосудов при ИБС обусловлено 3-мя факторами, среди которых:
- Спазм
- Атеросклероз
- Тромбоз.
Причем все эти 3 фактора взаимно отягощают друг друга. Отложение атеросклеротических бляшек на стенках коронарных сосудов приводит к нарушению кровотока по ним, и осложняется формированием тромбов. А спазм этих сосудов еще больше усугубляет окклюзию (закупорку) коронарных сосудов.
Причины
Ведущей причиной ИБС является атеросклероз. При этом состоянии избыточно содержащийся в крови холестерин откладывается на стенках различных артерий, в т.ч. и коронарных. Причин ИБС – великое множество, и среди них:
- Ожирение
- Гипертоническая болезнь
- Сахарный диабет и многие другие эндокринные заболевания
- Частые стрессы
- Нарушения работы других органов, прежде всего, почек
- Вредные привычки – алкоголь и курение.
Все эти факторы в той или иной степени нарушают тонус коронарных артерий (спазмируют их) и способствуют отложению атеросклеротических бляшек на коронарных артериях с дальнейшим формированием коронарной недостаточности.
Признаки
ИБС может протекать как в острой, так и в хронической форме. Хроническое течение ИБС принимает форму стенокардии. В зависимости от тяжести и клинического течения стенокардия делится на функциональные классы и формы (нестабильная, стенокардия напряжения, покоя).
Типичное острое проявление ИБС – это инфаркт миокарда, который развивается из-за нарушения притока крови. Инфаркт представляет собой омертвение (некроз) сердечной мышцы. Как острую форму ИБС выделяют также внезапную коронарную смерть. При этом состоянии ишемия настолько выражена, что быстро, практически моментально, приводит к изменениям в миокарде, несовместимым с жизнью. Еще выделяют в клинической практике ОКС – острый коронарный синдром. Это состояние, пограничное между нестабильной стенокардией и инфарктом миокарда. При ОКС налицо все проявления, типичные для ИБС.
Ведущим клиническим проявлением ИБС является т.н. ангинозный приступ. Этот приступ характеризуется болями за грудиной «по типу галстука». Боль носит давящий, сжимающий или жгучий характер, и зачастую отдает в межлопаточное пространство, левую руку, в ключицу, в нижнюю челюсть. Болевой синдром сопровождается одышкой, страхом смерти. При этом возможны нарушения сердечного ритма, колебания артериального давления в сторону увеличения или уменьшения, вплоть до нулевого уровня.
Лечение
Лечение ИБС проводится по нескольким направлениям:
- Влияние на причины данного заболевания. Снижение уровня холестерина, нормализация артериального давления, сахара крови при гипертонической болезни и сахарном диабете. Устранение других причин, опасных в плане коронарной недостаточности. Предотвращение тромбоза путем лекарственного «разжижения» крови.
- Снижение потребности миокарда в кислороде. Предусматривает уменьшение нагрузки на миокард – снижение работы сердца, уменьшение сократимости миокарда и частоты сердечных сокращений.
- Устранение симптомов и осложнений. Обезболивание, нормализация сердечного ритма.
В ходе всех этих мероприятий используются медикаменты различных групп.
Причины
Атеросклероз
Считается, что ИБС начинается с повреждения внутреннего слоя коронарных артерий, иногда с самого детства. Повреждение может быть вызвано различными факторами такими как:
- курение;
- артериальная гипертензия (повышенное артериальное давление);
- высокий уровень холестерина;
- диабет;
- лучевая терапия грудной клетки (применяется при некоторых видах опухолей);
Как только стенка артерии повреждается, жировые отложения, состоящие из холестерина и продуктов клеточного распада, начинают накапливаться в сосуде. Этот процесс называется атеросклерозом. Когда эти бляшки начинают распадаться и трескаться, тромбоциты из кровяного русла стараются закрыть дефект, формируя тромб. Образующийся кровяной сгусток может заблокировать коронарную артерию, что, в свою очередь, может привести к инфаркту миокарда.
«Рабочее давление» — вредный миф
Существует официально разрешенная максимальная верхняя граница для артериального давления: 140/90 мм рт. ст. — это граница, после которой уже ставится гипертоническая болезнь.
Но в народе существует распространенный миф, что есть так называемое рабочее давление – оно может быть выше этой границы, но считается, что если человек себя хорошо чувствует, то ничего страшного, лечиться не надо. Это опасное заблуждение!
Риск осложнений при гипертонии одинаково высок вне зависимости от того, ощущаете вы неприятные симптомы или нет! Да, гипертоническая болезнь нередко протекает бессимптомно. Но риски гипертонического криза, инсульта, инфаркта и пр. сохраняются. Поэтому главный показатель для назначения лечения – это результаты измерения артериального давления, а не самочувствие пациента. Высокое давление необходимо снижать всегда – только так можно избежать осложнений и серьезных последствий гипертонии.
Еще одно распространенное заблуждение заключается в том, что лекарства для нормализации артериального давления можно принимать не постоянно, а только при эпизодах повышения давления. Это не так. Артериальная гипертония – это хроническое заболевание. И для того, чтобы состояние пациента оставалось стабильным, лекарства необходимо принимать, как назначил врач – регулярно. Согласитесь, не такая это большая цена за хорошее самочувствие и снижение риска инсульта и других осложнений – выпить один раз в день таблетку!
1.Что такое ишемическая болезнь сердца?
Ишемическая болезнь сердца, которую еще называют коронарной болезнью сердца – это основная причина смерти населения во всем мире. Заболевание является следствием образования бляшек в артериях, которые препятствуют нормальному кровотоку и существенно повышают риск развития инфаркта или инсульта.
Образование бляшек в коронарных артериях, или атеросклероз, приводит к их закупориванию. Артерии сужаются и становятся более плотными, и это ограничивает поступление крови к сердцу. В результате сердце получает недостаточно кислорода и жизненно важных питательных веществ.
Как развивается ишемическая болезнь сердца (ИБС)?
Еще в молодости бляшки могут начать накапливаться на стенках сосудов, первоначально не причиняя каких-либо проблем. Но с возрастом количество бляшек увеличивается, и это повышает вероятность образования тромбов и инфаркта. В бляшках вырабатываются химические вещества, которые могут способствовать выздоровлению, но от них стенки сосудов становятся «липкими». В результате воспаленные клетки, липопротеины и кальций, содержащиеся в крови, начинают прилипать к внутренним стенкам сосудов.
Из-за сужения коронарных артерий могут даже развиваться новые кровеносные сосуды, по которым кровь в обход закупоренных сосудов поступает к сердцу. Но в период увеличения физических нагрузок или стрессов новые сосуды оказываются не в состоянии обеспечить сердечную мышцу достаточным количеством богатой кислородом крови.
В некоторых случаях тромб может полностью блокировать приток крови к сердечной мышце, вызывая сердечный приступ. Если из-за сгустка крови закупоривается кровеносный сосуд в мозгу, это может привести к ишемическому инсульту. А в результате гипертонии может произойти разрыв сосуда головного мозга и геморрагический инсульт.
Что такое ишемия?
Ишемия миокарда возникает, когда закупоривание артерий приближается к тому порогу, при котором к сердцу перестает поступать достаточное количество обогащенной кислородом крови. В это время может случиться сердечный приступ, который может сопровождаться болями в груди и другими симптомами.
Ишемия чаще всего возникает во время:
- физических нагрузок или напряжения;
- приема пищи;
- волнения или стресса;
- на холоде.
Ишемическая болезнь сердца может прогрессировать и до той точки, когда ишемия возникает даже в состоянии покоя. А еще ишемия может произойти без каких-либо предпосылок у людей с заболеваниями сердца, и она до вольно часто встречается у больных диабетом.
Каковы симптомы болезни?
Наиболее распространенными симптомами ИБС являются стенокардия или боль в груди. Стенокардия может выражаться в виде тяжести, давления, боли, жжения, онемения. Некоторые по ошибке принимают признаки стенокардии за изжогу. Боль в груди обычно ощущается непосредственно в грудной клетке, но также может отдавать в левое плечо, руку, шею, часть спины или челюсти.
Другие симптомы, которые могут возникнуть при ишемической болезни сердца, следующие:
- одышка;
- сбои в сердцебиении, нерегулярное сердцебиение;
- тахикардия;
- слабость или головокружение
- тошнота;
- усиленное потоотделение.
Примерное меню на неделю
Особенность диеты предполагает прием разрешенных продуктов на протяжении недели. Меню на неделю при стенокардии может и должно быть разнообразным. Распределение блюд обычно происходит индивидуально. Вы можете выбрать для себя варианты из приведенного ниже меню.
Понедельник
- Завтрак – овсяная каша, яйцо всмятку и чай.
- Обед – отварное филе с овощами либо овощной суп. Из напитков можно выбрать компот.
- Ужин – картофельное пюре с отварной рыбой, кефир.
Вторник
- Завтрак – творог с фруктами и чай.
- Обед – запеченный картофель с бефстроганов, вегетарианский борщ, кофе с молоком.
- Ужин – плов с отварным мясом, компот, зеленые овощи.

Среда
- Завтрак – молочный суп, чай.
- Обед – рыбные котлеты с овощами, свекольник, компот.
- Ужин – гречка с отварной телятиной, запеченные овощи, чай.
Четверг
- Завтрак – творожная запеканка, свежий сок.
- Обед – макароны с курицей, чай.
- Ужин – каша гречневая, тефтельки, салат, чай.
Пятница
- Завтрак – сок, плов фруктовый.
- Обед – куриные котлеты, овощной суп или вегетарианский борщ.
- Ужин – пюре с отварной или тушеной рыбой.
Суббота
- Завтрак – омлет, сок или зеленый чай.
- Обед – тушеные овощи, куриные котлеты, компот.
- Ужин – винегрет, отварная курятина, кефир.
Воскресенье
- Завтрак – молочный суп, чай.
- Обед – картофельный суп с гречкой или куриное филе с овощами.
- Ужин – рыбные котлеты с запеченными овощами, компот.
На обед и полдник можно выбирать йогурты, запеченные и свежие фрукты, кефир, желе, муссы, творог и другую легкоусваиваемую пищу.
Диагностика ишемической болезни сердца
От своевременного выявления недуга и верной постановки диагноза зависит успешность профилактических и лечебных мер.
Конечно же, первоначальным этапом диагностики ИБС является сбор и анализ жалоб больного. Далее следует осмотр, в ходе которого врач-кардиолог измеряет АД пациента, визуально оценивает его состояние (степень отечности, оттенок кожи, потливость, поведенческие особенности и пр.), прослушивает стетоскопом его сердце на предмет шумов, сбоев ритма и т.п.
Далее специалистом могут быть назначены следующие анализы и исследования:
- клинические и биохимические анализы крови;
- исследование крови на маркеры инфаркта миокарда;
- электрокардиография (ЭКГ);
- эхокардиография (Эхо-КГ);
- СМАД;
- ЭКГ с нагрузкой;
- коронароангиография (рентгеноконтрастное исследование коронарных артерий).
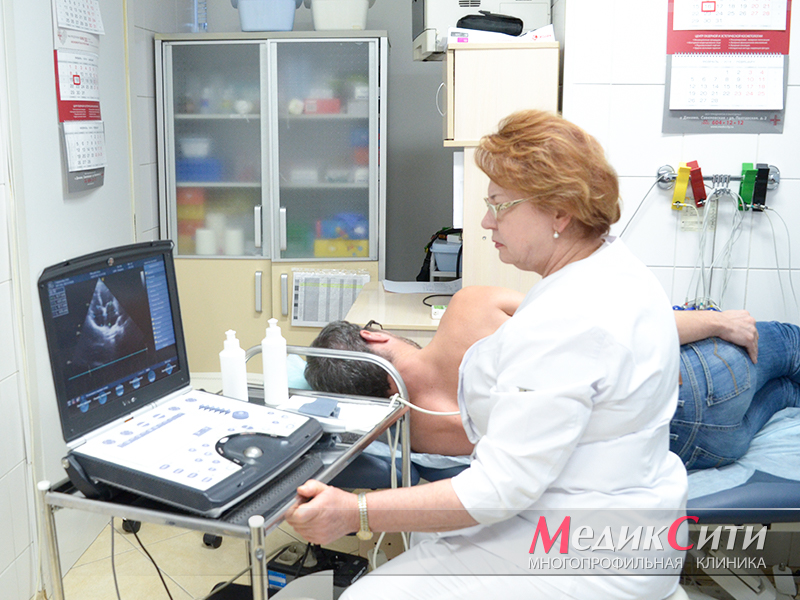
1
УЗИ сердца при ИБС
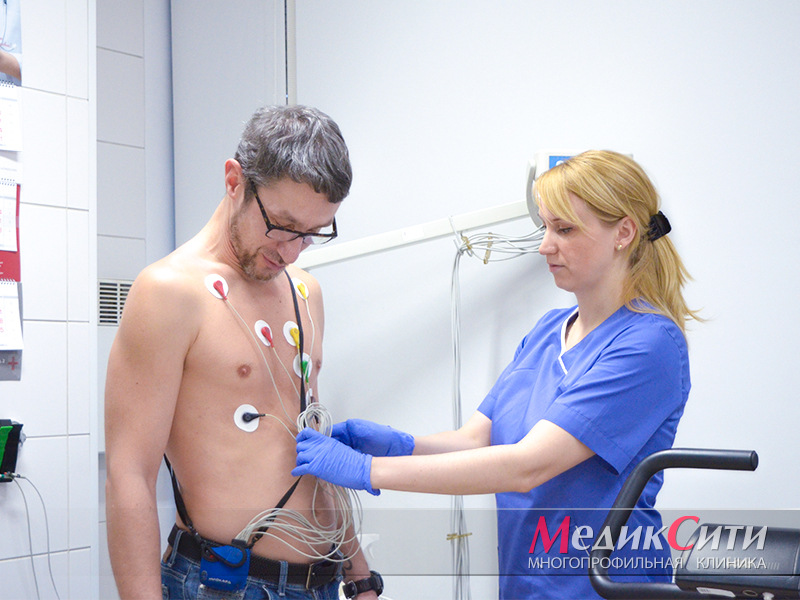
2
Диагностика ИБС в «МедикСити»
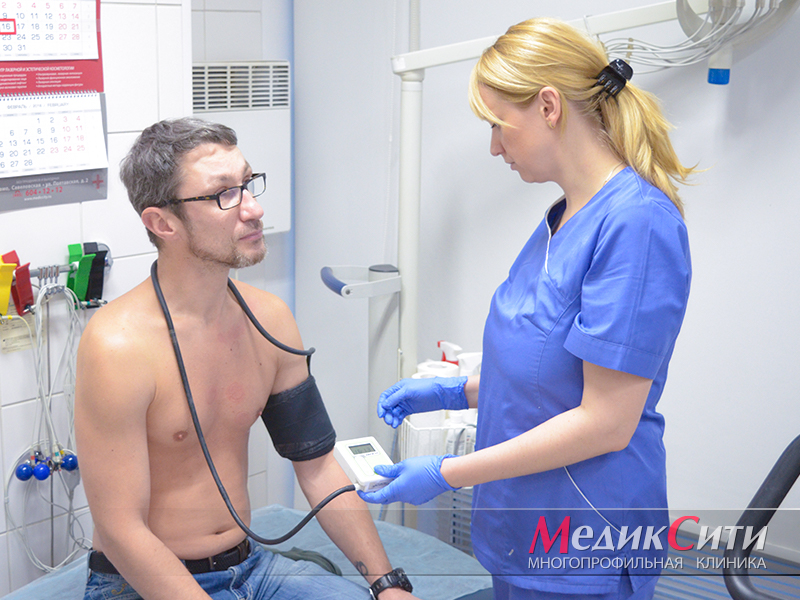
3
СМАД при ИБС
3.Диагностика ишемической болезни сердца
Для диагностики ишемической болезни сердца требуется консультация хорошего кардиолога, а в ряде случаев — прохождение комплексного кардиологического обследования.
Для диагностики ишемической болезни сердца врач анализирует информацию о симптомах и факторах риска, изучает историю болезни. Помимо этого могут назначаться специальные диагностические тесты, в том числе, ЭКГ, стресс-тесты (в том числе, ЭКГ с нагрузкой), электронно-лучевая томография, катетеризация сердца и другие. Эти тесты позволят врачу оценить степень ишемической болезни, ее влияние на функции сердца, а также подобрать оптимальную схему лечения.
Характеристика аглютеновой диеты
Аглютеновая диета назначается при глютеновой энтеропатии, вызванной непереносимостью белка глютена.
Диета полноценная, с полным исключением пшеницы, ржи, ячменя, овса, с повышенным содержанием белка, солей кальция и несколько увеличенной энергоценностью. Диета механически и химически щадящая, исключаются блюда, увеличивающие бродильные процессы.
Рекомендуются два варианта диеты: первый для пациентов с избыточной массой тела; второй — для лиц с нормальной или пониженной массой тела.
Кулинарная обработка: все блюда подаются в отварном виде или приготовленные на пару. В зависимости от функционального состояния кишечника пища измельчается или протирается (в период поносов) или готовится без специального измельчения (при нормализации стула). В период стойкой ремиссии рекомендуются такие способы приготовления пищи, как запекание и легкое обжаривание.
Режим питания: 5–6 раз в день.
Температура пищи: горячих блюд — 57–62 °С, холодных — не ниже 15 °С. Исключаются горячие и холодные блюда.
Химический состав и энергоценность: белки — 100–120 г, жиры — 100–110 г, углеводы — 400–450 г, калорийность — 2940–3270 ккал, поваренная соль — 6–7 г, свободная жидкость — 1,5 литра.
Первый вариант аглютеновой диеты
Белки — 95–110 г, жиры — 90– 100 г, углеводы — 250–350 г, калорийность 2235–2540 ккал, поваренная соль — 3–4 г, свободная жидкость — 1,5–2 литра.
Применяются нормы лечебного питания (утвержденные Приказом Минздрава России от 21.06.2013 № 395н «Об утверждении норм лечебного питания») при соблюдении диеты с физиологичным количеством белка при снижении калорийности диеты (вариант диеты с пониженной калорийностью) с включением специализированных продуктов питания смесей белковых композитных сухих (СБКС) в объеме 24 г смеси (например, при применении СБКС «Дисо» «Нутринор» — 9,6 г белка) в составе суточного набора продуктов. Белковая коррекция стандартной диеты проводится в соответствии с Приказом Минздрава России от 21.06.2013 № 395н «Об утверждении норм лечебного питания».
Хотите больше новой информации по вопросам диетологии?
Оформите подписку на информационно-практический журнал «Практическая диетология»!
Второй вариант аглютеновой диеты
Белки — 100–120 г; жиры — 100–110 г; углеводы — 300–400 г; калорийность 2500–2900 ккал, поваренная соль — 6–7 г, свободная жидкость — 1,5–2 литра.
Применяются нормы лечебного питания при соблюдении диеты с физиологичным количеством белка (основной вариант стандартной диеты) с включением специализированных продуктов питания смесей белковых композитных сухих в объеме 27 г смеси (например, при применении СБКС «Дисо» «Нутринор» — 10,8 г белка) в составе суточного набора продуктов. Белковая коррекция стандартной диеты проводится в соответствии с Приказом Минздрава России от 21.06.2013 № 395н «Об утверждении норм лечебного питания».
Факторы, способствующие развитию ИБС
Можно выделить основные причины развития ишемической болезни сердца:
- Артериальная гипертония (повышает вероятность развития ишемии в 2-6 раз);
- курение (у зависимых от табака риск развития ИБС выше в 1,5-6 раз, чем у некурящих);
- нарушение обмена липидов и липопротеинов (способствует развитию атеросклероза и увеличивает риск ишемии в 2-5 раз);
- гиподинамия и ожирение (тучные неактивные люди заболевают, по меньшей мере, в 3 раза чаще, чем худые и спортивные);
- нарушения углеводного обмена, сахарный диабет (при СД обоих типов угроза заболеть ишемической болезнью сердца возрастает в 2-4 раза).
К факторам риска также относятся отягощенная наследственность, принадлежность к сильному полу и пожилой возраст. При сочетании двух и более из перечисленных позиций степень риска развития ИБС существенно возрастает.
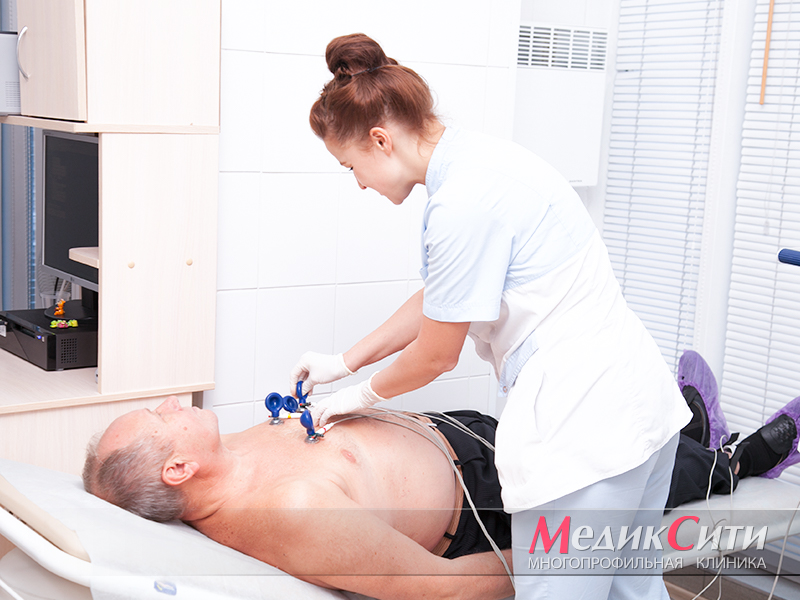
1
ЭКГ при ишемии сердца

2
СМАД в диагностике ишемии

3
ЭХО-КГ при ИБС
Разрешенные продукты питания
Питание при стенокардии сердца включает продукты, которые не противоречат перечисленным общим принципам здорового рациона. Сюда относят:

- каши (пшеница, гречка, пшено, овсянка, ячневая);
- сухофрукты (курага, изюм, чернослив);
- свежие или запеченные фрукты и овощи;
- растительные масла;
- рыбу, морскую капусту;
- диетические виды мяса (дичь, курятина, индейка);
- молокопродукты;
- мёд.
Все они являются богатыми источниками микроэлементов (фосфора, кальция, магния, железа, калия, натрия, цинка) и витаминов. В организме человека они нормализуют обмен веществ, устанавливают его баланс. Если диагностируется стенокардия напряжения, то в рацион включают больше разных листовых овощей, к примеру, капусту, петрушку, шпинат. Вывести из организма лишний холестерин можно за счет ежедневного приема пищи с грубыми волокнами, которые механически очищают кишечник, замедляя процесс повреждения сосудов. Водный баланс достигается за счет употребления пары литров воды в сутки.
Лечебная физкультура
В период выздоровления после инфаркта миокарда рекомендуются занятия лечебной физкультурой
Для ускорения процесса реабилитации важно начать аэробные (вызывающие обогащение крови кислородом) физические нагрузки на протяжении 20 мин
Перед началом занятий физическими упражнениями необходима консультация врача. Самостоятельные занятия после перенесенного инфаркта миокарда следует начинать только в сроки и объеме, указанные врачом. При этом упражнения должны быть подобраны строго индивидуально и проводиться под руководством опытного специалиста.
Первые несколько дней весьма важно, чтобы во время физических упражнений за больным наблюдал его лечащий врач, контролируя его пульс, артериальное давление и по возможности записывая ЭКГ. В дальнейшем при хорошей переносимости двадцати минутной физической нагрузки и после консультации с врачом больной может довести ее продолжительность до 30 минут в день
В дальнейшем при хорошей переносимости двадцати минутной физической нагрузки и после консультации с врачом больной может довести ее продолжительность до 30 минут в день.
Для вычисления целевого пульса во время упражнений есть специальная формула: из числа 220 нужно вычесть возраст больного и высчитать 70% от этого числа. Например, если больному 53 года, 220 — 53 = 167. 70% от 167 = 117.
Поэтому, чтобы получить максимальную пользу от физических упражнений, пятидесятитрехлетнему пациенту следует в течении 30-минутных занятий поддерживать свой пульс на уровне 117 ударов в минуту. И при этом он должен чувствовать себя комфортно, и у него не должно возникать никаких кардиологических жалоб.